Noonan-Kinder e.V Deutschland
Das Noonan-Syndrom
WAS IST DAS NOONAN-SYNDROM?
Es ist eine seltene genetisch bedingte Erkrankung, die sich vor allem durch bestimmte Herzfehler, charakteristische äußerliche Merkmale sowie Wachstums- und Entwicklungsstörungen zeigt.
Krankheitsbild
Die Ausprägung des Noonan-Syndroms ist individuell sehr variabel. Während manche Betroffene nie wesentliche gesundheitliche Probleme erleiden, haben andere beträchtliche Einschränkungen. Auch in Familien mit mehreren vom Noonan-Syndrom Betroffenen kann sich die Ausprägung bei diesen erheblich unterscheiden. Kein einzelnes klinisches Zeichen ist obligat bei jeder/jedem Betroffenen vorhanden und keines beweist alleine das Vorliegen eines Noonan-Syndroms. Vielmehr ist es das Gesamtbild aus verschiedenen Anomalien und Beschwerden, welches das Noonan-Syndrom kennzeichnet. Diese beziehen sich auf die Bereiche:
Etwa 50-80% der Personen mit Noonan-Syndrom haben Anomalien des Herzens. Verschiedene Herzfehler und auch Kombinationen davon kommen vor.
Der häufigste angeborene Herzfehler beim Noonan-Syndrom ist die Pulmonalstenose (Pulmonalklappenstenose), eine Verengung der Klappe zwischen rechter Herzkammer und Lungenschlagader. Ist die Verengung hochgradig, wird das Herz zu stark belastet, und zu wenig Blut kann durch die Lungen gepumpt werden.
Etwa ein Drittel der Betroffenen mit Noonan-Syndrom entwickelt eine hypertrophe Kardiomyopathie, eine übermäßige Verdickung der Herzmuskelwand, welche die Funktion des Herzens beeinträchtigen und Herzrhythmusstörungen auslösen kann. Wenn verdickte Muskelstränge den Blutausstrom aus dem Herzen behindern, spricht man von einer hypertroph-obstruktiven Kardiomyopathie. Die hypertrophe Kardiomyopathie kann bereits bei Geburt erkennbar sein, sich aber auch erst später entwickeln. Sie kann in wenigen Fällen lebensbedrohliche Ausmaße annehmen, aber auch viele Jahre unverändert bleiben oder sich sogar bessern. Das Risiko für eine hypertrophe Kardiomyopathie ist stark abhängig von der Art der zugrundeliegenden genetischen Veränderung.
Defekte in den Herzscheidewänden (Vorhof- oder Ventrikelseptumdefekte) sind bei etwa 25% der Betroffenen mit Noonan-Syndrom vorhanden. Sie können operationsbedürftig sein, sich aber auch spontan verschließen.
Darüber hinaus kommen auch andere strukturelle Herzfehler gelegentlich vor (sog. AV-Kanal oder atrioventrikulärer Septumdefekt, Anomalien anderer Herzklappen, periphere Pulmonalstenose, Aortenisthmusstenose, Fallot-Tetralogie u.a.)
Das EKG bei Noonan-Syndrom zeigt oft Veränderungen (sog. überdrehte Lagetypen). Herzrhythmusstörungen können vor allem in Verbindung mit einer hypertrophen Kardiomyopathie vorkommen.
Kinder mit Noonan-Syndrom werden typischerweise noch mit normalen Maßen geboren. Die Wachstumskurve fällt oft im Laufe der ersten Lebensjahre unter den Normbereich. Der pubertäre Wachstumsschub ist häufig abgeschwächt oder verspätet. Das Skelett-Alter, das durch eine Röntgenaufnahme der Hand ermittelt werden kann, ist gegenüber dem tatsächlichen Alter oft verzögert. Die Wachstumsphase kann entsprechend verlängert sein. Die mittlere Erwachsenengröße von Männern mit Noonan-Syndrom liegt bei 161-167 cm und die von Frauen bei 150-155 cm. Die Streuung ist beträchtlich. Etwa 30% der Betroffenen erreichen aber auch spontan eine Erwachsenen-Größe innerhalb des Normbereichs der Allgemeinbevölkerung. Im Gegensatz zum Längenwachstum ist das Kopfwachstum bei Kindern mit Noonan-Syndrom in der Regel nicht vermindert und liegt manchmal sogar etwas über der Altersnorm.
Störungen der Wachstumshormonproduktion oder -wirkung können bei einem Teil der Betroffenen mit Noonan-Syndrom durch entsprechende Hormontests nachgewiesen werden. Die Wachstumsstörung bei Noonan-Syndrom ist aber grundsätzlich kein rein hormonelles Problem.
Therapie & Vorsorge
Weitere Informationen
Zu den äußerlichen Merkmalen, die das Noonan-Syndrom kennzeichnen, gehören unter anderem eine breite Stirn, ein weiter Augenabstand (Hypertelorismus) mit zur Seite abfallenden Lidachsen, eine Lidheberschwäche (Ptosis), tief angesetzte Ohren, ein kurzer, breiter Nacken und ein tiefer Nackenhaaransatz. Diese Merkmale haben an sich keinen Krankheitswert. Sie unterscheiden sich in ihrer Ausprägung individuell sehr stark und wandeln sich auch etwas im Laufe des Lebens (werden oft weniger auffällig im Erwachsenenalter).
Therapie & Vorsorge
Weitere Informationen
Zu den häufigsten Auffälligkeiten der Haut gehören eine trockene Haut mit Neigung zu vermehrter Schuppung und Verhornung (Keratosis pilaris) sowie zu Ekzemen. Die Augenbrauen sind manchmal spärlich, und der Augenbrauenbereich kann gerötet sein (Ulerythema ophryogenes). Die Kopfhaare haben oft natürliche Locken. Vor allem in den ersten Lebensjahren können die Haare längere Zeit sehr dünn und spärlich sein. Pigmentflecken können sich im Lauf des Lebens in größerer Zahl entwickeln. Besonders ausgeprägt sind sie bei einer Sonderform des Noonan-Syndroms, dem „Noonan-Syndrom mit multiplen Lentigines“ oder LEOPARD-Syndrom . Der allgemeine Bräunungsgrad der Haut kann etwas vermehrt sein.
Die meisten Betroffenen mit Noonan-Syndrom haben gewisse Formanomalien des Brustkorbs (breiter Brustkorb, Kielbrust oder Trichterbrust. In den meisten Fällen haben diese Anomalien keine funktionelle Bedeutung und müssen nicht operativ korrigiert werden.
Eine Wirbelsäulenverkrümmung (Skoliose) entwickeln etwa 10% der Betroffenen mit Noonan-Syndrom. Fußdeformitäten (Senkfuß, Knickfuß) werden überdurchschnittlich häufig bei Kindern mit Noonan-Syndrom festgestellt.
Sehr selten ist eine vorzeitige Verknöcherung der Schädelnähte beim Säugling (sog. Kraniosynostose), die zu einer Deformierung des Schädels führen kann (vor allem bei Mutationen im KRAS-Gen).
Therapie & Vorsorge
Weitere Informationen
Lymphgefäßprobleme beim Noonan-Syndrom sind eher selten (geschätzt bei etwa 10% der Betroffenen). Sie können durch Ansammlung von Lymphflüssigkeit im Gewebe (Lymphödeme) oder lymphatische Ergüsse in Körperhöhlen (z. B. im Brust- oder Bauchraum) in Erscheinung treten. Zeichen von Lymphstauungen können schon vorgeburtlich auftreten (u.a. fetales Nackenödem). Solche fetalen Flüssigkeitseinlagerungen können sich im Laufe der Schwangerschaft zurückbilden oder auch bis zur Geburt bestehen bleiben und im Einzelfall sogar intensivmedizinische Maß-nahmen beim Neugeborenen erforderlich machen. Ein ausgeprägter Hydrops (allgemeine Flüssigkeitseinlagerungen) des Feten kann auch zum Absterben im Mutterleib führen. Auch später im Leben können noch Lymphödeme (z.B. der Beine), Lymphflüssigkeitsansammlungen in der Brusthöhle (Chylothorax) oder andere Arten von Lymphstauungen auftreten.
Therapie & Vorsorge
Weitere Informationen
Beim Noonan-Syndrom wird nicht selten eine Neigung zu Blutergüssen (Hämatomen) beobachtet. Auch können erhöhte Risiken für Nachblutungen bei Operationen oder Zahnextraktionen bestehen. Schwere Blutungskomplikationen sind aber sehr selten. Durch Laboruntersuchungen wurden verschiedene Auffälligkeiten im Gerinnungssystem gefunden (Verlängerung der PTT, verminderte Werte für die Gerinnungsfaktoren XI, XII, VIII, IX, oder Willebrand-Faktor, Funktionsstörungen der Blutplättchen). Ein einheitliches Muster gibt es jedoch nicht, und die Laborauffälligkeiten zeigen auch keinen direkten Zusammenhang mit dem Ausmaß der klinisch beobachteten Blutungsneigung.
Therapie & Vorsorge
Weitere Informationen
Die Ernährungs- und Gedeihstörung bei Neugeborenen und Säuglingen mit Noonan-Syndrom ist ein häufiges Problem. Es gibt oft keine klare organische Erklärung für diese Schwierigkeiten. Betroffene Kinder fallen durch Trinkschwäche / Trinkunlust und zum Teil auch durch häufiges Spucken und Erbrechen auf. Die Ernährungsschwierigkeiten verlangen den Familien manchmal viel Geduld ab. Es kann vorübergehend, in seltenen Fällen auch längerfristig eine Sondenernährung notwendig sein. Die Ernährungsprobleme bessern sich aber praktisch immer spätestens bis zum Vorschulalter. Auch im Schulalter, und oft sogar noch länger, behalten einige Menschen mit Noonan-Syndrom spezielle Ernährungsgewohnheiten, Vorlieben und Abneigungen. Die meisten Betroffenen bleiben im Körperbau eher zierlich.
Therapie & Vorsorge
Weitere Informationen
Die meisten Kinder mit Noonan-Syndrom zeigen Auffälligkeiten in ihrer Entwicklung. Während des Säuglings- und Kleinkindalters sind eine muskuläre Schwäche (Muskel-hypotonie) und eine Verzögerung grobmotorischer Meilensteine (freies Sitzen, Krabbeln, Laufen) häufig. Ein Teil der Betroffenen zeigt auch Defizite in der Entwicklung der Feinmotorik. Die verminderte Muskelspannung und Schwierigkeiten bei der Koordination von Bewegungen können bis ins Jugend- und Erwachsenenalter bestehen bleiben. Sie machen sich oft durch eine verminderte Leistungsfähigkeit im sportlichen Bereich bemerkbar. Seltener stellen sie auch im Alltagsleben eine durchaus wesentliche Beeinträchtigung dar.
Beeinträchtigungen in der sprachlichen und geistigen Entwicklung sind sehr variabel. Milde kognitive Defizite im Grad einer Lernbehinderung sind möglich. Teilleistungsstörungen wie Lese-Rechtsschreibschwäche (Legasthenie) oder Rechenschwäche (Dyskalkulie), Verhaltensauffälligkeiten und besonders Aufmerksamkeitsstörungen können sich im Schulalter zeigen.
Spezifische Erkrankungen des Nervensystems oder neurologische Störungen gehören nicht zu den häufigen Problemen beim Noonan-Syndrom. Eine Epilepsie kommt beim Noonan-Syndrom selten vor (schätzungsweise unter 10%), ist aber häufiger als in der Allgemeinbevölkerung anzutreffen.
Zu den seltenen strukturellen Anomalien des Nervensystems gehören Erweiterungen der Flüssigkeitsräume im und um das Gehirn, eine sog. Arnold-Chiari-Malformation Typ 1 des Gehirns und hypertrophe Neuropathien.
Therapie & Vorsorge
Weitere Informationen
Sehfehler sind häufig beim Noonan-Syndrom. Die Art der Sehstörungen ist aber unspezifisch. Am häufigsten sind Kurz- oder Weitsichtigkeit, Stabsichtigkeit (Astigmatismus) und ein Schielen (Strabismus). Auch Einschränkungen der visuellen Wahrnehmung und Verarbeitung, des räumlichen Sehens und der visuell-motorischen Integration (z.B. beim Abzeichnen geometrischer Figuren) kommen vor. Schwere Sehbehinderungen gehören aber nicht zu den typischen Zeichen des Noonan-Syndroms.
Im Säuglings- und Kleinkindalter gibt es häufiger Mittelohrergüsse, die eine vorübergehende Schallleitungsschwerhörigkeit verursachen und die Anlage von Paukenröhrchen erforderlich machen können. Eine bleibende Innenohrschwerhörigkeit kommt nur gelegentlich beim Noonan-Syndrom vor. Bei der Sonderform des Noonan-Syndroms mit multiplen Lentigines (auch LEOPARD-Syndrom) liegt eine Innenohrschwerhörigkeit bei etwa 20% der Betroffenen vor.
Anomalien der Nieren oder Harnwege (z.B. Nierenbeckenerweiterung, Harnleiterverengung u.a.) kommen bei etwa 10% der Betroffenen vor.
70-80% der männlichen Betroffenen mit Noonan-Syndrom haben einen Hodenhochstand (Kryptorchismus), der eine hormonelle Behandlung oder Operation erforderlich machen kann.
In beiden Geschlechtern ist eine Verzögerung der Pubertät häufig. Die Fruchtbarkeit erwachsener Frauen mit Noonan-Syndrom ist wahrscheinlich nicht wesentlich eingeschränkt. Männer können eine verminderte Fruchtbarkeit haben.
Gehäufte Infekte der oberen Atemwege mit Neigung zu Mittelohrergüssen und/oder -entzündungen werden häufiger von Eltern von „Noonan-Kindern“ berichtet. Spezifische immunologische Defekte oder besonders schwer verlaufende Infektionskrankheiten gehören aber nicht zum typischen Bild des Noonan-Syndroms. Möglicherweise gibt es beim Noonan-Syndrom auch eine etwas erhöhte Anfälligkeit für Allergien und Autoimmunerkrankungen.
Betroffene mit Noonan-Syndrom haben allgemein ein in absoluten Zahlen geringes, aber gegenüber der Allgemeinbevölkerung erhöhtes Krebsrisiko. Das Risiko für Krebserkrankungen im Kindesalter liegt bei 1-2%.
Zu den bei Kindern mit Noonan-Syndrom beobachteten Krebserkrankungen gehört vor allem eine bestimmte seltene kindliche Leukämieform (JMML). Man kennt inzwischen bestimmte „Risiko-Mutationen“, die stärker für die Entwicklung einer JMML empfänglich zu machen scheinen. Andere Leukämien, Hirntumoren, embryonale Rhabdomyosarkome und Neuroblastome wurden in wenigen Fällen von Noonan-Syndrom beobachtet. Das Lebenszeitrisiko von Betroffenen mit Noonan-Syndrom könnte auch für die häufigeren Krebserkrankungen des Erwachsenenalters etwas erhöht sein.
Riesenzelltumoren sind gutartige Veränderungen mit besonderer Verbindung zum Noonan-Syndrom, die typischerweise die Kieferknochen betreffen und zu äußerlich erkennbaren Deformierungen führen können.
Genetische Grundlagen
Mehr als 15 Gene sind für das Noonan-Syndrom bekannt. Die größten Anteile bei den Fällen mit nachgewiesener Mutation (Genveränderung) entfallen auf die Gene PTPN11 (40-50%), SOS1 (10-15%), RIT1 (5-10%) und RAF1 (5-8%). 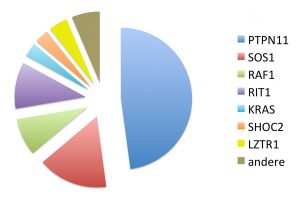
Unterschiede in der Ausprägung der Erkrankung hängen zum Teil mit der spezifischen Genveränderung zusammen. Zusammenhänge zwischen Genmutation und klinischer Ausprägung (Genotyp-Phänotyp-Korrelation) sind in der Tabelle dargestellt:
Weitere Informationen
Genname | Anteil bei Noonan-Syndrom | Klinische Merkmale / Besonderheiten |
PTPN11 | 40-50% | „klassisches“ Noonan-Syndrom, häufig Pulmonalstenose, relativ selten hypertrophe Kardiomyopathie spezifische Mutationen (p.C279Y, p.T468M u.a.) sind für den Untertyp Noonan-Syndrom mit multiplen Lentigines (LEOPARD-Syndrom) verantwortlich |
SOS1 | 10-15% | geringere Häufigkeit von Kleinwuchs und kognitiven Defiziten, ausgeprägtere Anomalien der Haut und Haare, Ptosis, Neigung zu Riesenzelltumoren des Kiefers |
RIT1 | 5-10% | geringere Häufigkeit von Kleinwuchs und kognitiven Defiziten, Herzanomalien in >90%, darunter auch hypertrophe Kardiomyopathie (60%), häufiger Lymphödeme |
RAF1 | 5-8% | hypertrophe Kardiomyopathie (>80%), auch schwere Formen der hypertrophen Kardiomyopathie, Makrozephalie, multiple Pigmentnävi |
KRAS | 2-3% | variable Ausprägung mit Übergang zwischen Noonan- und CFC-Syndrom, häufiger kognitive Einschränkungen |
LZTR1 | Noonan-Syndrom (1-5%) | variable und manchmal sehr milde Ausprägung in Fällen mit dominanter Vererbung, rezessive Vererbung möglich |
NRAS | ca. 1% | zu geringe Patientenzahl für statistische Analyse, |
RRAS | <1% | zu geringe Patientenzahl für statistische Analyse |
RRAS2 | <1% | zu geringe Patientenzahl für statistische Analyse |
MRAS | <1% | nur wenige Fälle beschrieben, häufig hypertrophe Kardiomyopathie |
SOS2 | ca. 1% | relativ geringe Patientenzahl, wahrscheinlich ähnlich SOS1, häufig Lymphödeme |
CBL | ca. 1% | Noonan-ähnlicher bis unspezifischer Phänotyp, Prädisposition für JMML, Gefäßveränderungen |
SHOC2 | 2-3% | typische Veränderungen der Haare („loses Anagenhaar“), dunkle Pigmentierung, Herzfehlerspektrum, Wachstumshormonmangel |
PPP1CB | <1% | ähnlich wie Betroffene mit SHOC2-bedingtem Noonan-Syndrom |
BRAF | ca. 1% | einzelne Fälle, häufiger Entwicklungsdefizite, häufiger Anomalien der Haut und Haaren, die meisten Träger von BRAF-Mutationen haben die Diagnose CFC-Syndrom |
MAP2K1 (MEK1) | <1% | einzelne Fälle, häufiger Entwicklungsdefizite, die meisten Träger von MAP2K1-Mutationen haben die Diagnose CFC-Syndrom |
MAP2K2 (MEK2) | <1% | einzelne Fälle, häufiger Entwicklungsdefizite, die meisten Träger von MAP2K2-Mutationen haben die Diagnose CFC-Syndrom |
Das Noonan-Syndrom ist aus biologischer Sicht eine Störung des RAS-Signalwegs (auch RAS-MAPK-Signalweg genannt). Dieser ist in praktisch jeder Körperzelle vorhanden und dient der Übertragung von Signalen, wie beispielsweise der Signale von außen auf die Zelle auftreffender Botenstoffe (Hormone, Wachstumsfaktoren), zum Zellkern. Viele Vorgänge des Wachstums, der Differenzierung und Reifung von Zellen und Geweben werden so gesteuert. Die Biologie bedient sich für diese Signalübertragung einer Kette von Aktivierungsschritten miteinander verbundener Signalproteine. 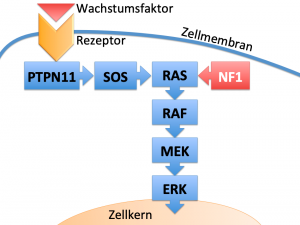 Das Gleichgewicht zwischen RAS-Aktivierung und -Inaktivierung ist durch verschiedene weitere Moleküle fein reguliert, diese genaue Steuerung ist wichtig für die ordnungsgemäße Funktion des Systems.
Das Gleichgewicht zwischen RAS-Aktivierung und -Inaktivierung ist durch verschiedene weitere Moleküle fein reguliert, diese genaue Steuerung ist wichtig für die ordnungsgemäße Funktion des Systems.
Bei den Mutationen (Genveränderungen), die zum Noonan-Syndrom und verwandten Erkrankungen führen, handelt es sich im eigentlichen Sinne nicht um Defekte, die den Ausfall der Genfunktion bewirken. Vielmehr führen sie zu einer Fehlsteuerung und Überaktivierung des RAS-MAPK-Signalwegs. Über welche Mechanismen diese Fehlsteuerung in den Zellen aber zu den einzelnen, für das Noonan-Syndrom typischen Veränderungen in Organen und im Körper führt, ist bis heute noch nicht hinreichend genau erforscht.
Das Noonan-Syndrom ist eine genetische und prinzipiell vererbbare Erkrankung. Der Vererbungsweg ist im Allgemeinen autosomal-dominant. Das bedeutet, dass Kinder von Betroffenen mit einer Wahrscheinlichkeit von 50% die ursächliche Genveränderung und damit die Erkrankung erben. Der größere Teil (etwa 80%) der Kinder mit nachgewiesenem Noonan-Syndrom hat aber keinen betroffenen Elternteil, weil es sich um eine zufällig neu entstandene Genveränderung (Neumutation) handelt.
In den Fällen, wo das betroffene Kind eine Neumutation hat, ist das Risiko für die Wiederholung eines Noonan-Syndroms bei einem weiteren Kind dieser Eltern nur geringfügig erhöht.
Es gibt ausnahmsweise auch Fälle mit autosomal-rezessiver Vererbung des Noonan-Syndroms. Bei dieser Art der Vererbung können gesunde Eltern, die beide Träger einer Genvariante sind, mehrere betroffene Kinder haben.
Für Fragen zu individuellen Wiederholungsrisiken und zu Möglichkeiten einer vorgeburtlichen Diagnose ist eine genetische Beratung zu empfehlen.
Häufigkeit
Das Noonan-Syndrom ist eine seltene Erkrankung. Die genaue Häufigkeit ist bislang nicht durch epidemiologische Studien belegt. Eine realistische Häufigkeitsangabe liegt bei 1:3.000 bis 1:5.000. Es gibt eine nicht unbeträchtliche Zahl an unerkannten Fällen von Noonan-Syndrom. Das Noonan-Syndrom kommt in allen Ländern und Volksgruppen vor. Der Eindruck einer Zunahme des Noonan-Syndroms in den letzten Jahren hängt wohl eher damit zusammen, dass die Diagnose heutzutage durch die Möglichkeiten der genetischen Diagnostik sehr viel leichter gestellt werden kann.
Diagnose
Der Verdacht auf ein Noonan-Syndrom wird in der Regel klinisch (d.h. aufgrund der vorliegenden Krankheitszeichen) gestellt.
In den meisten Fällen mit klinisch gut begründetem Verdacht auf ein Noonan-Syndrom (über 80% der Fälle) kann die Diagnose heute durch eine gezielte molekulargenetische Untersuchung gesichert werden. Der Nachweis einer bekannten Mutation in einem der „Noonan-Gene“ bestätigt die Diagnose. Der Nachweis einer Genmutation kann darüber hinaus eine Beurteilung ermöglichen, ob mit besonderen Risiken (z.B. für eine hypertrophe Kardiomyopathie oder Tumorerkrankungen) gerechnet werden muss.
In einem kleinen Teil der Fälle mit klinisch eindeutigem Noonan-Syndrom ergibt die molekulargenetische Untersuchung keine ursächliche Genveränderung. Das unauffällige Ergebnis eines Gentests (d.h. kein Nachweis einer Mutation in den bekannten „Noonan-Genen“) schließt jedoch die Diagnose nicht aus, weil es vermutlich immer noch weitere, derzeit nicht bekannte Gene für das Noonan-Syndrom gibt, und weil sehr selten Genveränderungen in den bekannten Genen dem Nachweis entgehen können. Liegt die unauffällige genetische Untersuchung schon einige Jahre zurück, dann sollte auf jeden Fall geprüft werden, ob die untersuchten Gene wirklich auch nach dem aktuellen Kenntnisstand vollständig sind. Wenn die genetische Untersuchung alle bekannten Gene für Noonan-Syndrom umfasste und wenn die klinischen Hinweiszeichen für ein Noonan-Syndrom nicht ganz eindeutig sind, müssen auch andere Erkrankungen in Betracht gezogen werden, die in ihrem klinischen Bild dem Noonan-Syndrom ähneln können.
Das Noonan-Syndrom wird heute auch manchmal schon durch eine Pränataldiagnostik erkannt. Meist ist in solchen Fällen das Vorliegen eines fetalen Nackenödems oder weiterer Zeichen einer Lymphstauung bei einem ungeborenen Kind der Anlass für eine pränatale Diagnostik hinsichtlich eines Noonan-Syndroms. Die Pränataldiagnostik hinsichtlich Noonan-Syndrom ist aber durchaus umstritten. Die Entscheidung hinsichtlich vorgeburtlicher Untersuchungen auf ein Noonan-Syndrom ist nur nach ausführlicher Beratung individuell zu treffen.
Therapie & Vorsorge
Die Behandlung von Patienten mit Noonan-Syndrom richtet sich nach den individuellen medizinischen Problemen und folgt in der Regel den Empfehlungen, wie sie für die entsprechenden gesundheitlichen Störungen auch bei anderen Ursachen gelten. Empfohlen wird eine koordinierte interdisziplinäre Betreuung, welche die verschiedenen beteiligten Fachbereiche und Aspekte der Erkrankung mit einbezieht:
Herz
Bei Verdacht auf ein Noonan-Syndrom sollte eine (kinder)kardiologische Untersuchung erfolgen. Ein Herzfehler wird je nach Art und Ausmaß gemäß nach allgemein gängigen Standards und Empfehlungen behandelt. Bei einer behandlungsbedürftigen Pulmonalstenose kann die Aufdehnung mittels Ballonkatheter versucht werden. Oft ist auch eine operative Erweiterung der Klappe notwendig. Später muss manchmal ein Klappenersatz erfolgen. Geringe Pulmonalstenosen bedürfen oft nur einer (kinder)kardiologischen Beobachtung. Bei einer hypertrophen Kardiomyopathie wird zunächst mit Medikamenten (z.B. Betablockern) behandelt. In schwerwiegenden Fällen, vor allem bei obstruktiven Formen, können auch operative Maßnahmen zum Einsatz kommen.
Alle Betroffenen mit Noonan-Syndrom sollen regelmäßig und bis ins Erwachsenenalter kardiologisch kontrolliert werden, da späte Komplikationen (Herzrhythmusstörungen, späte Entwicklung einer hypertrophen Kardiomyopathie) selten, aber möglich sind.
Eine Schulsportbefreiung oder besondere Einschränkungen hinsichtlich sportlicher Betätigung sind nicht generell bei Noonan-Syndrom notwendig, können aber je nach Art des vorliegenden Herzfehlers sinnvoll oder notwendig sein.
Wachstum & Gedeihen
Kinder mit Noonan-Syndrom bedürfen einer intensiveren Kontrolle von Wachstum und – vor allem in den ersten Lebensjahren – Gedeihen. Bei ausgeprägteren Ernährungsschwierigkeiten sollte eine organische Abklärung zumindest hinsichtlich behandelbarer Ursachen untersucht werden (z.B. auf einen gastro-ösophagealen Reflux bei häufigem Erbrechen). In vielen Fällen lässt sich aber keine gezielt therapierbare Störung nachweisen. Manchmal muss die Entscheidung für eine Sondenernährung getroffen werden. Diese kann vorübergehend durch eine Nasensonde, in seltenen Fällen längerfristig über eine sog. PEG-Sonde erfolgen.
Bei Betroffenen, deren Wachstum deutlich unter dem Normbereich liegt, oder die ein starkes Abknicken der Wachstumskurve zeigen, wird eine Abklärung der Hormonwerte (Wachstumshormon, Schilddrüsenhormone) empfohlen. Auffälligkeiten im Wachstumshormonhaushalt kommen bei einem Teil der Betroffenen vor und können eine Wachstumshormontherapie rechtfertigen. Seit Anfang 2020 können auch Kinder mit Noonan-Syndrom mit Wachstumshormon behandelt werden, die normale Hormonwerte haben, wenn sie deutlich kleinwüchsig sind. Eine Pubertätsverzögerung, die vor allem bei Jungen mit Noonan-Syndrom häufig ist, muss bei der Beurteilung des Wachstumsverlaufs und der Wachstumsprognose mit berücksichtigt werden. Es gibt Bedenken bei Patienten mit vorbestehender hypertropher Kardiomyopathie und bei Genmutationen, die mit höheren Leukämie-/Tumorrisiken verbunden sind. Es ist daher immer eine individuelle Abwägung und Therapieentscheidung zu empfehlen. Ansprechpartner sind Kinderendokrinologinnen / Kinderendokrinologen.
Haut & Haar
Eine über die üblichen kinderärztlichen Vorsorgeuntersuchungen hinausgehende Empfehlung spezieller Untersuchungen oder Kontrollen gibt es nicht. Wenn sich Beschwerden in diesem Bereich ergeben (z.B. trockene Haut, Verhornungsstörung, Juckreiz, Ekzem), so erfolgt die Therapie symptomorientiert nach allgemein gängigen Standards und Empfehlungen.
Skelett & Knochen
Eine über die üblichen kinderärztlichen Vorsorgeuntersuchungen hinausgehende Empfehlung spezieller Untersuchungen oder Kontrollen gibt es nicht. Wenn es Hinweise für möglicherweise behandlungsbedürftige Anomalien in diesem Bereich gibt (z.B. stärkere Brustkorbdeformität, Skoliose, ausgeprägte Fußfehlstellung), so ist eine orthopädische Abklärung zu empfehlen. Die Therapie erfolgt nach allgemein gängigen Standards und Empfehlungen.
Lymphgefäße
Eine über die üblichen kinderärztlichen Vorsorgeuntersuchungen hinausgehende Empfehlung spezieller Untersuchungen oder Kontrollen gibt es nicht. Wenn es Hinweise für Lymphödeme oder Lymphflüssigkeitsansammlungen in Körperhöhlen gibt, so müssen entsprechende Untersuchungen und Behandlungsmaßnahmen nach allgemein gängigen Standards und Empfehlungen erfolgen.
Blutgerinnung
Vor operativen Eingriffen, bei klinischen Zeichen einer Blutungsneigung oder als Basisuntersuchung für Kinder ab 5 Jahren, sollte eine gründliche Untersuchung des Gerinnungssystems erfolgen, um relevante Störungen zu erfassen. Gegenüber Medikamenten, welche die Funktion der Blutplättchen beeinträchtigen (z.B. Acetylsalicylsäure) ist Zurückhaltung geboten. Sie könnten die Blutungsneigung verstärken. Betroffene mit nachgewiesener Gerinnungsstörung sollten mit einem Notfallausweis versorgt werden.
Nervensystem & Entwicklung
Die motorische, sprachliche und geistige Entwicklung sollte sorgfältig überwacht und entsprechende Fördermaßnahmen sollten im Bedarfsfalle frühzeitig eingeleitet werden. Diese können Physiotherapie (zur Förderung der motorischen Entwicklung und Verbesserung der Muskelspannung), Logopädie, Ergotherapie und Frühförderung oder heilpädagogische Maßnahmen umfassen.
Eine Kernspintomographie (MRT) des Gehirns ist nicht generell bei jedem Kind mit Noonan-Syndrom und Entwicklungsproblemen notwendig. Sie ist aber zu erwägen, wenn ein Kind auffällige neurologische Symptome, Kopfschmerzen, Krampfanfälle oder ein übermäßiges Kopfwachstum zeigt.
Augen & Gehör
Bei einem Kind mit Noonan-Syndrom sollten Seh- und Hörfunktion bei Diagnosestellung überprüft und danach je nach Vorbefund und Beschwerden kontrolliert werden. Die fachärztlichen Untersuchungen und ggf. Behandlungsmaßnahmen erfolgen nach allgemein gängigen Standards und Empfehlungen.
Nieren & Geschlechtsorgane
Bei Diagnosestellung soll – wenn nicht vorher geschehen – eine Ultraschalluntersuchung der Nieren erfolgen. Für die Behandlung möglicher Anomalien gelten die allgemein gängigen Standards und Empfehlungen.
Ein Hodenhochstand muss nach allgemein gängigen Standards und Empfehlungen rechtzeitig behandelt werden. Bei stark verzögerter Pubertät und bei Zeichen einer verminderten Produktion von Geschlechtshormonen kann manchmal eine entsprechende Hormonbehandlung in Frage kommen.
Immunsystem
Eine über die üblichen kinderärztlichen Vorsorgeuntersuchungen hinausgehende Empfehlung spezieller Untersuchungen oder Kontrollen gibt es nicht. Wenn sich Beschwerden in diesem Bereich ergeben (z.B. starke Häufung von Infektionen, Zeichen von Autoimmunerkrankungen), so erfolgt die Diagnostik und Therapie symptomorientiert nach allgemein gängigen Standards und Empfehlungen.
Tumorneigung – Kinderonkologie
Wegen der in absoluten Zahlen geringen Risiken (1-2% für Krebserkrankungen des Kindesalters) und auch der Vielfalt der bereits beschriebenen Tumorarten ist ein gezieltes Krebsfrüherkennungsprogramm für die meisten Betroffenen mit Noonan-Syndrom weder sinnvoll noch möglich. Auskunft darüber, ob die genetische Veränderung, die Ihr Kind hat, in die Gruppe von bekannten „Risiko-Mutationen“ für Krebserkrankungen gehört, können Sie hier erfahren.
Weitere Informationen
SONDERFORMEN UND ÄHNLICHE SYNDROME
Sonderformen
Es gibt bestimmte Unterarten des Noonan-Syndroms, die klinisch und genetisch abgrenzbar sind, im wesentlichen aber in der Art der Erkrankung und der Prognose mit dem Noonan-Syndrom übereinstimmen:
Das Noonan-Syndrom mit multiplen Lentigines (NS-ML) oder LEOPARD-Syndrom wird in über 80% der Fälle durch ganz bestimmte Veränderungen im PTPN11-Gen verursacht. Charakteristisch für das NS-ML sind die kleinen braunen Flecken auf der Haut (multiple Lentigines), die sich in der Regel ab dem Schulalter vor allem im Gesicht und Schulterbereich entwickeln. Die übrigen Krankheitszeichen sind sehr ähnlich wie beim Noonan-Syndrom. Solange sich die Lentigines noch nicht zeigen, ist eine Abgrenzung klinisch kaum möglich. Von kardiologischer Seite dominiert beim NS-ML die hypertrophe Kardiomyopathie (ca. 60% der Betroffenen). Eine Innenohrschwerhörigkeit, die sonst bei Noonan-Syndrom selten ist, entwickeln etwa 20% der Betroffenen.
Verwandte Syndrome
Es gibt Syndrome, die mit dem Noonan-Syndrom zur gleichen Erkrankungsfamilie („RASopathien“) gehören. Die diagnostische Abgrenzung kann insbesondere im jungen Kindesalter schwierig sein. Die langfristige Bedeutung dieser Krankheitsbilder unterscheidet sich jedoch erheblich vom Noonan-Syndrom. Eine genetische Untersuchung ermöglicht in vielen Fällen die Abgrenzung.
Das CFC-Syndrom (cardio-facio-cutanes Syndrom) wird durch Mutationen in den Genen BRAF, MAP2K1 (MEK1), MAP2K2 (MEK2) und selten KRAS verursacht. Es unterscheidet sich vom Noonan-Syndrom vor allem durch die deutlich stärkeren neurologischen und Entwicklungsdefizite. Diese umfassen im typischen Fall kognitive Beeinträchtigungen im Grad der geistigen Behinderung, Epilepsien, Verhaltensauffälligkeiten, Bewegungs- und Koordinationsstörungen sowie Sehbehinderungen. Viele Betroffene mit CFC-Syndrom haben auch stärker ausgeprägte Auffälligkeiten der Haut und Haare, wie sie aber grundsätzlich auch beim Noonan-Syndrom vorkommen können. Die Gesichtszüge und das Spektrum der Herzfehler sind sehr ähnlich. Ernährungsstörungen bis ins Kleinkindalter mit zum Teil längerfristiger Sondenernährung sind beim CFC-Syndrom häufig.
Patienten mit Costello-Syndrom haben ähnliche Herzfehler und anfangs ähnliche äußerliche Merkmale wie das Noonan-Syndrom. Die Wachstums- und Entwicklungsstörungen sind beim Costello-Syndrom ausgeprägter. Die Körperhöhe von erwachsenen Betroffenen liegt zwischen 135 und 150 cm, und die geistigen Fähigkeiten liegen meist im Bereich der milden bis mäßiggradigen geistigen Behinderung. Viele zusätzliche Probleme können beim Costello-Syndrom auftreten (Atemprobleme, Herzrhythmusstörungen, orthopädische Probleme). Eine bedeutende Besonderheit ist das deutlich erhöhte Tumorrisiko beim Costello-Syndrom (etwa 15% für Tumorerkrankungen im Kindes- und Jugendalter).
Für Kinder oder Erwachsene, welche einerseits die Kriterien für eine Neurofibromatose Typ 1 erfüllen, andererseits aber auch offensichtliche Zeichen des Noonan-Syndroms aufweisen (wie typische Gesichtszüge, breiter Nacken und/oder Herzfehler), wurde der Begriff Neurofibromatose-Noonan-Syndrom geprägt. Diese Patienten haben in aller Regel Mutationen im Neurofibromatose-Gen NF1. Auch hinsichtlich Prognose und Behandlung entspricht das Neurofibromatose-Noonan-Syndrom eher der Neurofibromatose Typ 1. Deren Hauptmerkmale sind typische pigmentierte Hautveränderungen (Café-au-lait-Flecken) und vom Nervengewebe ausgehende Tumoren (Neurofibrome und seltener auch andere Tumorarten).
Andere Erkrankungen mit Ähnlichkeiten zum Noonan-Syndrom
Einige andere genetisch bedingte Erkrankungen können in Teilen Ähnlichkeiten zum Noonan-Syndrom zeigen und verwechselt werden. Die Abgrenzung ergibt sich spätestens im Krankheitsverlauf oder durch eine genetische Untersuchung.
Beispiele:
- Ullrich-Turner-Syndrom
- Aarskog-Syndrom
- Williams-Beuren-Syndrom
- Baraitser-Winter-Syndrom
- Kabuki-Syndrom
